Resumen
El objetivo del estudio fue analizar si la hiperlaxitud articular generalizada (HAG) es un factor de riesgo para los trastornos de la articulación temporomandibular (ATM). Para ello se evaluó la posible asociación entre chasquido de la ATM y el diagnóstico de HAG. Se trabajó con la siguiente hipótesis: el paciente con HAG, tendría mayor prevalencia de chasquido a nivel de la ATM que los que no la presentan, constituyendo la HAG un factor de riesgo para padecer un desorden articular (DA).
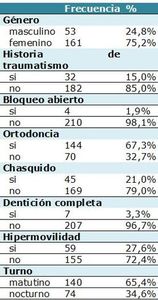
Se examinaron 214 estudiantes de facultad de odontología (FO) de la Universidad de la República (Udelar) de Uruguay, 161 participantes del sexo femenino y 53 masculino, de entre 18 y 30 años (edad media 23.8 años, DE=2.7). A cada participante se le realizó un cuestionario y un examen clínico para diagnóstico de HAG utilizando el índice de Beighton (IB), chasquido, antecedente de trauma maxilofacial, ortodoncia, dentición completa, bloqueo abierto y turno. Todos los exámenes fueron realizados por un investigador ciego calibrado (calibración interoperador chasquido kappa= 0.68; intraoperador Beighton=0.82, chasquido=1). El estudio fue aprobado por el Comité de Ética y todos los participantes firmaron un consentimiento informado. El análisis estadístico de los datos fue realizado en base a un modelo de regresión logística múltiple.
La prevalencia de HAG fue 34.16% en el género femenino y 7.55% en el masculino, de chasquido 24.22% para el femenino y 11.32% en el masculino. Las variables género (OR=3,244, p-valor 0,018) y antecedente de traumatismo (OR=2,478, p-valor 0,041) se asociaron significativamente a la presencia de chasquido. No se encontró asociación entre chasquido e HAG.
El género femenino y los antecedentes de traumatismo podrían ser factores de riesgo para desórdenes a nivel de la ATM. La ausencia de asociación entre HAG y chasquido en dicho grupo etario (18-30 años), sugiere que dicho factor podría no ser de riesgo para el desarrollo de dichas patologías.
Referencias
McNeill C. Introduction. En: Temporomandibular Disorders: Guidelines for classification, assessment, and managment. Chicago: Quintessense, 1993: p11-13.
Manfredini D, Poggio C. Prosthodontic planning in patients with temporomandibular disorders and/or bruxism: a systematic review. J Prosthet Dent. 2017; 117(5):606-613.
Schiffman E,Orbach R, Truelove E, Look J, Anderson G, Goulet J, List T, Svensson P, González Y. Diagnostic Criteria for Temporomandibular Disorders (DC/TMD) for Clinical and Research Applications: Recommendations of the International RDC/TMD Consortium Network and Orofacial Pain Special Interest Group. J Oral Facial Pain Headache. 2014; 28(1): 6–27.
Huddleston S, Lobbezoo F, Onland-Moret C, Naeije M. Anterior Disc Displacement with Reduction and Symptomatic Hypermobility in the Human Temporomandibular Joint: Prevalence Rates and Risk Factors in Children and Teenagers. J Orofac Pain. 2007; 21(1):55–62.
Okeson JP. Joint Intracapsular Disorders: Diagnostic and Nonsurgical Management Considerations. Dent Clin N Am. 2007; 51 85-103.
Riva R, Sanguinetti M, Rodríguez A, Guzzetti L, Lorenzo S, Álvarez R, Massa F. Prevalencia de trastornos témporo mandibulares y bruxismo en Uruguay. Parte I. Odontoestomatología. 2011; 17(13):54-71.
Lundh H, Westesson PL. Clinical signs of temporomandibular joint internal derangement in adults. An epidemiologic study. Oral Surg Oral Med Oral Pathol. 1991; 72(6):637-41.
Magnusson T, Egermark I, Carlsson G. A prospective investigation over two decades on signs and symptoms of temporomandibular disorders and associated variables. A final summary. Acta Odontol Scand. 2005; 63: 99–109.
Maddalena Dias I, Rocha Coelho P , Maria Souza N , Assis P, Pessoa F , Leite P, Lopes Devito K. Evaluation of the correlation between disc displacements and degenerative bone changes of the temporomandibular joint by means of magnetic resonance images. Int. J. Oral Maxillofac. Surg. 2012; 41:1051–1057.
Bueno C, Pereira D, Pattussi M, Grossi P, Grossi M. Gender differences in temporomandibular disorders in adult populational studies: a systematic review and meta-analysis. J Oral Rehabil. 2018; 45(9):720-729.
Marklund S, Wanman A. Risk factors associated with incidence and persistence of signs and symptoms of temporomandibular disorders. Acta Odontol Scand. 2010; 68: 289–299.
Dijkstra PU, Kropmans JB, Stegenga B. The Association between Generalized Joint Hypermobility and Temporomandibular Joint Disorders: A Systematic Review. J Dent Res 2002; 81(3):158-163.
Beighton, P., Grahame, R., & Bird, H. Assesment of hypermobility. En: Hypermobility of Joints. Inglaterra: Springer-Verlag, 1999. p9-20.
Juul-Kristensen B, Røgind H, Jensen DV, Remvig L. Inter-examiner reproducibility of tests and criteria for generalized joint hypermobility and benign joint hypermobility syndrome. Rheumatology. 2007; 46:1835–1841.
Hirsch C, Hirsch M., John M., Bock J.J. Reliability of the Beighton Hypermobility Index to Determinate the General Joint Laxity Performed by Dentists. J Orofac Orthop. 2007; 68:342–52
Kavuncu V, Sezai S, Ayhan K, Ayse K, Cihan A. The role of systemic hypermobility and condylar hypermobility in temporomandibular joint dysfunction syndrome . Rheumatol Int. 2006; 26(3):257–260.
Deodato F, Trusendi T,Giorgetti R, Scalese M. Predisposition for Temporomandibular Joint Disorders: Loose Ligaments. Cranio 2004; 24(3):179-183.
Hirsch C , John MT, Stang A. Association between generalized joint hypermobility and signs and diagnoses of temporomandibular disorders. Eur J Oral Sci. 2008 ; 116(6):525-30.
Ting-Han C, Da-Yo Y, Yung-Tsan W, Wan-Chien C, Fu-Gong L, Yi-Shing S, Earl F, Ren-Yeong H. The association between temporomandibular disorders and joint hypermobility syndrome: a nationwide population-based study. Clin Oral Investig. 2015; 19(8):2123-32.
Fredricson A, Khodabandehlou F, Weiner C, Naimi-Akbar A, Adami J, Rosén A. Are there early signs that predict development of temporomandibular joint disease?. J Oral Sci. 2018; 60(2):194-200.
Barrera-Mora JM, Espinar Escalona E, Abalos Labruzzi C, Llamas Carrera JM, Ballesteros EJ, Solano Reina E, Rocabado M. The relationship between malocclusion, benign joint hypermobility syndrome, condylar position and TMD symptoms. Cranio. 2012; 30(2):121-30.
Conti PC, Miranda JE, Araujo C.R. Relationship between systemic joint laxity, TMJ hypertranslation, and intra-articular disorders. Cranio. 2000; 18(3),192-7.
Sáez-Yuguero M, Linares-Tovar E, Calvo-Guirado JL, Bermejo-Fenoll A, Rodríguez-Lozano FJ. Joint hypermobility and disk displacement confirmed by magnetic resonance imaging: a study of women with temporomandibular disorders. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2009; 107(6):54-57.
Pasinato F, Souza JA, Corrêa EC, Silva AM. Temporomandibular disorder and generalized joint hypermobility: application of diagnostic criteria. Braz J Otorhinolaryngol. 2011; 77(4):418-25.
Ögren M, Fältmars C, Lund B, Holmlund A. Hypermobility and trauma as etiologic factors in patients with disc derangements of the temporomandibular joint. Int J Oral Maxillofac Surg. 2012 ;41(9):1046-50.
Wang HY, Shih TT, Wang JS, Shiau YY, Chen YJ. Temporomandibular joint structural derangement and general joint hypermobility. J Orofac Pain. 2012; 26(1):33-8.
Remvig L, Jensen D, Ward R. Are Diagnostic Criteria for General Joint Hypermobility and Benign Joint Hypermobility Syndrome Based on Reproducible and Valid Tests? A Review of the Literature. Rheumatol 2007; 34:798–803.
Winocur E, Gavish A, Halachmi M, Bloom A, Gazit E. Generalized joint laxity and its relation with oral habits and temporomandibular disorders in adolescent girls. J Oral Rehabil. 2000; 27(7): 614–622.
Carter C, Wilkinson J. Persistent Joint Laxity and congenital Dislocation of the hip. J Bone Joint Surg Br. 1964; 46:40-45.

Esta obra está bajo una licencia internacional Creative Commons Atribución-NoComercial 4.0.
Derechos de autor 2021 Odontoestomatología